癲癇的治療方法
- 癲癇治療的目標是完全控制癲癇發作,並將副作用降至最低。
抗癲癇藥物 (Antiepileptic Drugs AED)
- 抗癲癇藥物 (AED) 是用於控制和預防癲癇患者癲癇發作的藥物。
- 藥物總體目標是降低癲癇發作的頻率和嚴重程度,使癲癇患者能夠過上更安全、
更正常的生活。
- 大多數患者透過量身訂製的抗癲癇藥物方案,能夠實現良好的癲癇發作控制。
- 常用處方抗癲癇藥物的種類包括卡馬西平、丙戊酸(丙戊酸鹽)、左乙拉西坦、
拉莫三嗪、苯妥英鈉、托吡酯等。
- 其主要功能包括:
- 穩定腦電活動:AED 的作用是穩定腦內過度興奮的神經元,減少導致癲癇發作的異常腦電波。
- 調節神經傳導物質的活性:通過增強抑制訊號(如 GABA)或降低興奮訊號(如谷氨酸),來維持大腦神經電波活動的平衡環境。
- 阻斷鈉通道和鈣通道:許多抗癲癇藥物(AED)通過阻斷神經細胞中的特定離子通道,從而抑制神經元的過度興奮與活躍。
- 減少同步性:這些藥物可以降低神經元同步活躍放電的傾向,而神經元同步放電是癲癇發作的重要特徵。
- 抗癲癇藥物的重點:
- 選擇抗癲癇藥物的種類和治療方案,取決於癲癇發作的類型、頻率、潛在病因及其他合併疾病、藥物的副作用、患者的年齡以及其整體健康狀況而定。
- 患者定期服藥的持續性與依從性對於預防癲癇發作至關重要。
- 患者定期復診有助於監測療效的效果和藥物的副作用。
癲癇手術介入治療方案
- 對於藥物治療無法充分控制癲癇發作的難治性癲癇患者,可以考慮手術治療。
- 藥物治療無效的癲癇發作,其大腦病變位置最常見於顳葉(約60%),其次是額葉(20%)、頂葉(10%)、腦室周圍區域(5%)及枕葉(5%)。
- 對於藥物治療無法充分控制癲癇發作的難治性癲癇患者,手術治療可能顯著緩解病情,甚至有機會擺脫癲癇發作。
- 手術的類型則取決於引起癲癇發作的大腦區域位置、患者的癲癇發作特徵,以及其整體健康狀況而定。
常見的微創神經外科癲癇手術
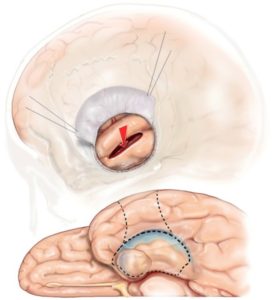
- 切除手術
- 目的:切除癲癇病灶,例如腦腫瘤或顳葉內側硬化症中的疤痕組織(例如病灶切除術、葉切除術)。
- 典型部位:顳葉(最常見)、額葉、頂葉或枕葉。
- 例如:顳葉切除術是在顳葉癲癇病例中,切除部分顳葉組織以控制發作。
另外,選擇性杏仁核–海馬切除術則專門切除內側顳葉中與癲癇發作相關的杏仁核和海馬結構,並盡量保留周圍的新皮質,以降低對認知功能的影響。這種手術方法旨在在提高治療效果的同時,最大限度地減少負面副作用,特別是認知方面的影響。 - 療效:可使患者擺脫癲癇發作,尤其是在當確定引起癇發作大腦病變的位置下,手術的成功率就會更高。
 | 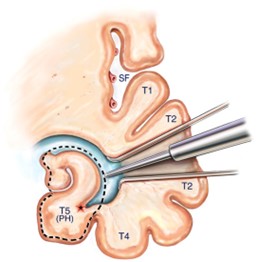 |
| 選擇性杏仁核海馬切除術: 僅僅選擇性切除內側顳葉中與癲癇發作相關的杏仁核和海馬結構,同時保留週邊的新皮質,旨在減少認知副作用。 | |
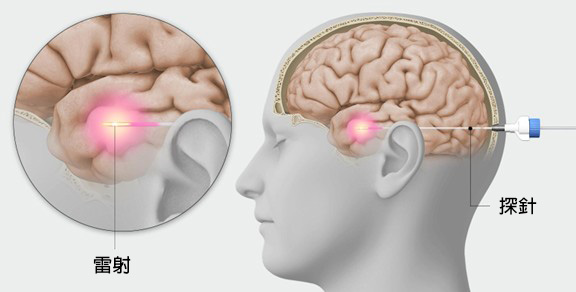
2. 雷射間質熱療 (LITT)
- 目的:利用雷射能量消融癲癇病灶的微創手術。
- 優點:組織損傷小,恢復期短,適用於小型或深層病變。
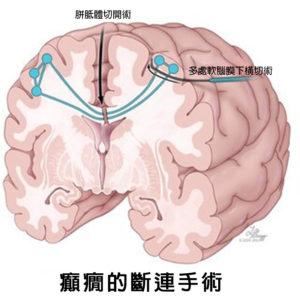
- 斷離手術 (Disconnective Surgery):
a. 胼胝體切開術(Corpus Callosotomy)
- 目的:在中線處切斷胼胝體(連接兩個大腦半球的纖維束),以防止癲癇發作擴散,特別適用於跌倒發作或雙側癲癇發作。
- 效果:可減少嚴重致殘性癲癇發作,但很少能完全緩解癲癇發作。
b. 多處軟腦膜下橫斷術 (MST)
- 目的:透過阻斷皮質區癲癇發作通路,阻止癲癇發作在關鍵腦區擴散,進而控制癲癇發作,且不損害重要功能(例如言語、運動等)。
- 優點:對於癲癇起源於或靠近功能皮質的患者,傳統切除術會造成不可接受的神經功能缺損風險,因此該手術為他們提供了一種有價值的治療選擇。
- 神經調節技術 (Neuromodulation)
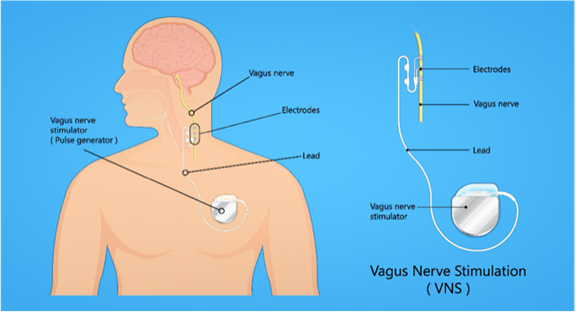
- 迷走神經刺激 (Vagus Nerve Stimulator VNS):
- 植入裝置刺激迷走神經,以降低癲癇發作頻率。
- 反應性神經刺激 (Responsive neural stimulation RNS)
- 一種設備可偵測異常活動並提供有針對性的電刺激以防止癲癇發作。
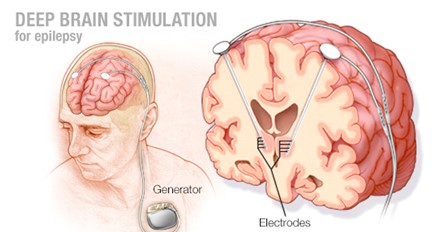
- 深部腦部刺激 (Deep Brain Stimulation DBS)
- 針對與癲癇發作相關的特定腦部區域。
手術注意事項
- 與腦神經專科醫生進行諮詢,對於確定最符合每位患者病情與需求的手術方案具有關鍵的重要性。
- 全面的手術前評估,包括腦電圖 (EEG)、核磁共振 (MRI)、正子斷層掃描 (PET) 和神經心理測試,對於定位癲癇病灶和評估手術風險至關重要。
- 當確定引起局部癲癇發作的大腦病變位置,且該位置的手術風險對關鍵神經功能造成的損失較低時,手術的成功率就會更高。
手術的益處與風險
益處:
- 有可能完全控制癲癇發作,或顯著減少發作頻率與強度
- 明顯改善患者的生活品質和日常功能
- 可能減少對藥物的依賴及相關的副作用
風險:
- 感染、出血等手術相關並發症
- 可能出現神經功能缺損,如語言、運動或感覺障礙
- 可能影響認知功能,尤其涉及大腦重要區域,需慎重評估與監控
不同手術方式的風險程度有所不同,專科醫生會根據個案特性進行風險評估,並提供最適的治療建議
生活方式調整和管理策略,以盡量減少癲癇發作
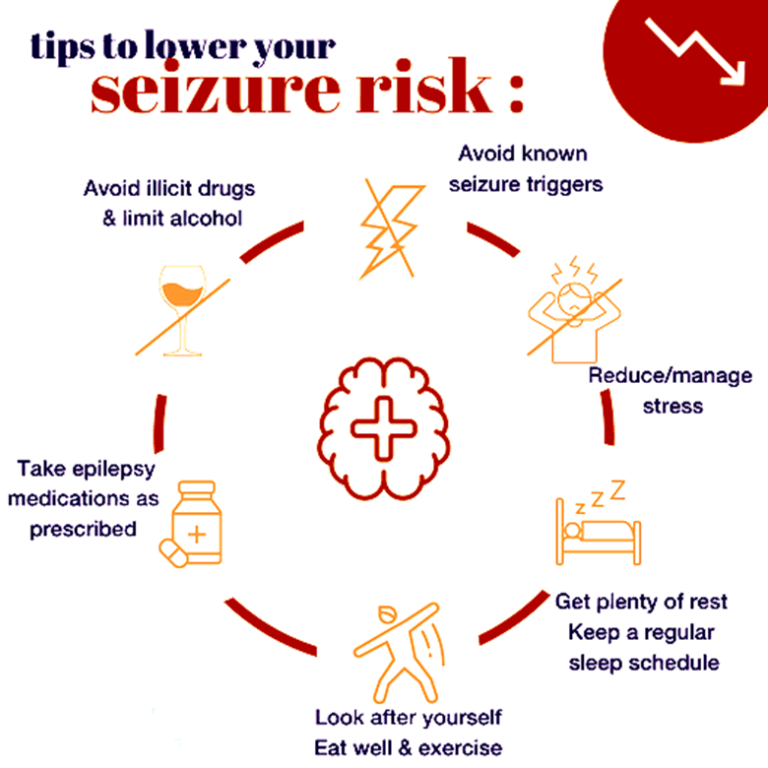
建議患者:
- 保持規律的睡眠時間。
- 避免已知的癲癇誘因,例如酒精、閃光燈或壓力。
- 透過放鬆技巧和諮詢來管理壓力。
- 在醫生監督下遵循生酮飲食,特別是針對兒童癲癇。
• 使用癲癇警報裝置或配戴醫療辨識裝置。
與癲癇共存:支持、教育與安全保障
- 增進認識,強化自我管理與社會支持
- 提高對癲癇的認識有助於消除偏見與歧視
- 提升患者的自信心與自主權。
- 建議患者及其家庭了解以下關鍵資訊:
- 早期辨識癲癇發作的症狀:包括突然的肌肉抽搐、凝視、異常感覺、意識迷失或行為異常。
- 正確識別能促使及時採取應對措施,降低危害。
- 判斷何時立即求援:長時間癲癇發作(超過5分鐘)、多次發作未恢復意識、患者受到嚴重身體傷害或出現危及生命的呼吸困難時,應立即撥打緊急救援電話。
- 教育身邊的重要他人:細心教導家人、朋友和同事正確的急救技巧,包括保持患者安全、側臥姿勢、避免限制其活動,並遠離可能造成傷害的物品。
- 建立全面的癲癇支持與諮詢體系
- 心理健康照護:提供心理諮詢、壓力管理與情緒支持,幫助患者應對焦慮、抑鬱等情緒困擾,提升整體生活品質。
- 資訊與資源分享:提供專業的教育資料,建立支持團體,使患者與家屬可以互相交流經驗,減少疾病帶來的孤立感與焦慮。
- 預防措施與緊急應對指南:
儘管癲癇無法完全預防,但透過以下措施可有效降低發作風險並保障安全:
- 在高風險活動中佩戴安全裝備:如運動、操作機械時佩戴頭盔或適當護具,以降低意外傷害。
- 控制與治療潛在的疾病與狀況:例如高血壓、糖尿病、腦部感染或外傷,均能降低會引發癲癇的可能性。
- 避免接觸誘發癲癇的物質:包括過量飲酒、濫用藥物或接觸有毒化學品,減少誘發因素。
結語
- 癲癇是一種可控的長期神經系統疾病,通過正確的診斷、有效的藥物治療以及良好的生活管理,大多數患者皆能有效控制發作。
- 早期積極介入,不僅能快速控制症狀,更能降低併發症與意外事件的發生風險。
- 患者與家屬應共同合作,積極配合醫療團隊的治療方案與健康管理,建立安全、充實的生活品質。
聯絡我們致電: 23676116
在香港腦、脊、中風及痛症顧問中心,我們提供全面的腦神經專科診斷、個人化和持續的治療方案,幫助病人減少 癲癇發作、過上健康的生活。


